امپراطور دانش
هر مطلب علمی کخ می خوایند فقط به ما بگیندامپراطور دانش
هر مطلب علمی کخ می خوایند فقط به ما بگیندسرطان استخوان (Bone Cancer)
سرطان استخوان (Bone Cancer)
سرطان استخوان از سنین شیرخوارگی تا سالمندی می تواند ایجاد شود و سبب فلج عضو و یا مرگ فرد مبتلا شود . سرطان استخوان به سارکوم Sarcome نیز شهرت دارد و در تمام دنیا شایع است . سرطانهای دیگر بدن از جمله سرطان پستان ، ریه ، پروستات ، تیروئید و کلیه ها نیز قادرند به استخوانها منتقل شده و آن را تخریب کنند .
علت ایجاد سرطان استخوان
اختلالات ژنتیکی و تغییراتی که در قسمت های خاصی از هسته سلولی صورت می گیرد باعث تبدیل پروتئین های غیرفعالی به نام پروتوانکوژن به نوع فعال آن به نام انکوژن ها می شود. انکوژن ها پروتئین هایی را در سلول تولید می کنند که نظم کنترل شده تکثیر سلولی را تحت تاثیر قرار داده و باعث ازدیاد سلولی و تکثیر بیش از حد آنها در بدن می شوند که به آنها تومور استخوانی می گویند. اینکه چه عواملی باعث این اختلالات ژنتیکی می شوند هنوز به خوبی مشخص نشده است. برخی عوامل محیطی مانند تابش اشعه های یونیزان و برخی مواد شیمیایی و همچنین برخی از ویروس ها در این امر مقصر شناخته شده اند.
تومور استخوانی چیست ؟
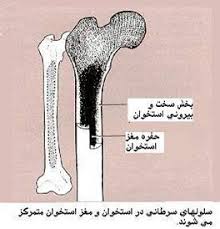
اگر سلول های استخوان ساز بدن که به آنها استئوبلاست نیز گفته می شود شروع به تکثیر غیرعادی و غیرقابل کنترل کنند توده استخوانی در محل ایجاد می شود که به آن تومور استخوانی گفته می شود. بیماران برحسب محل توده و یا قابلیت دست اندازی آن به نقاط دیگر بدن از خود علائم خاص آن بیماری را نشان می دهند.
انواع تومورهای استخوانی
تومورهای استخوانی می توانند اولیه و یا ثانویه باشند. تومورهای اولیه توده هایی هستند که به طور اولیه از تکثیر سلول های استخوان ساز در محل ایجاد می شوند. اگر تومورهای غیراستخوانی با سرایت به سیستم اسکلتی آن را دچار تخریب کنند به آن تومور ثانویه استخوان گفته می شود. این نوع تومورهای ثانویه و یا تومور های متاستاتیک استخوان برخلاف نوع اولیه آن در سنین بالا دیده شده و یک نمونه بارز آن سرایت سرطان پستان به سیستم اسکلتی در خامن هایی است که قبلا به دلیل سرطان پستان درمان شده اند.
تومورهای اولیه که در این مطلب منحصرا در مورد آنها بحث خواهد شد می توانند خوش خیم بوده و یا سیر بدخیمی و سرطانی داشته باشند. تومورهای اولیه خوش خیم که انواع کیست های استخوانی نیز از آن دسته هستند بسیار شایع تر از انواع بدخیم بوده و تمایل دارند تا به صورت خودبه خود بهبودی کامل پیدا کنند. در مقابل تومورهای اولیه بدخیم احتیاج به درمان های دارویی و جراحی داشته و در سیر خود تمایل دارند تا از محل ابتدایی خود جدا شده و در نقاط دیگر بدن ایجاد توده بکنند که به این قابلیت آنها متاستاز گفته می شود و اکثرا این حالت در ریه ها اتفاق می افتد. شایع ترین نوع سرطان اولیه استخوان استئوسارکوم نامیده می شود.
علائم سرطان استخوان
درد، نخستین علامت و شروع آن خفیف است که با مسکن های معمولی نیز بر طرف می شود. با توجه به اینکه این تومور ها اکثرا در افراد جوان و فعال ایجاد می شود و در این مرحله معمولا کوفتگی ها و ضربات حین ورزش را اشتباها عامل ایجاد درد قلمداد می کنند. به تدریج بر شدت درد افزوده شده و در نهایت درد حالت مداوم و طاقت فرسایی پیدا می کند و بخصوص درد شبانه شدید اکثرا مانع از آن می شود که بیمار به خواب برود و یا پس از خواب از شدت درد بیمار بیدار می شود. در این مرحله رشد تومور سریع بوده و به بافت نرم اطراف نیز دست اندازی می کند و ایجاد تورم در ناحیه را می کند. پس از ایجاد ورم است که خانواده ها متوجه جدیت موضوع شده و به پزشک مراجعه می کنند که در نتیجه با انجام رادیولوژی های خاص بیماری تشخیص داده می شود.
برآمدگی در محل استخوان،گرم شدن ناحیه تورم،نازک شدن جدار استخوان و خوردگی استخوان ، کم خونی و ضعف عمومی،براق شدن پوست در سطح تومور از علائم دیگر سرطان استخوان می باشند.
راه های تشخیص بیماری
وجود درد و تورم در اندام یک فرد جوان پزشک را بر آن می دارد که با عکسبرداری ساده چرخه تشخیصی بیماری را شروع کند. معمولا یک رادیوگرافی ساده برای تشخیص تومور استخوانی کفایت می کند اگرچه روش های پیشرفته رادیولوژیک (، سی تی اسکن ، MRI، اسکن هسته ای ، تستهای اختصاصی و آزمایشگاهی ، بیوپسی از تومور) جهت ارزیابی وسعت ضایعه لازم است. بیماران مبتلا به سرطان استخوان بر خلاف مبتلایان به سرطان های احشائی و خون حال عمومی خوبی دارند و به جز موارد نادر علائمی مانند تب کاهش وزن و بی حالی در مراحل اولیه دیده نمی شود. هیچ یافته آزمایشگاهی نیز در تایید این بیماری وجود ندارد و قطعی ترین راه تشخیصی انجام نمونه برداری از تومور استخوان است که این کار بایستی توسط همان پزشکی صورت گیرد که جراحی نهایی را بر روی بیمار انجام خواهد داد.

درمان سرطان استخوان
درمان سرطان استخوان نیاز به همکاری تیم های مختلف پزشکی و غیرپزشکی دارد. از بین پزشکان جراحان ارتوپدی که در جراحی تومور های ارتوپدی دوره های تکمیلی دیده اند در راس کار قرار می گیرند.
در کنار آنها پزشکان متخصص خون و انکولوژی، متخصصان پرتودرمانی، رادیولوژیست ها و پاتولوژیست ها قرار می گیرند. علاوه بر گروه پزشکی، مددکاران اجتماعی، متخصصان ساخت ارتوز و پروتز، روان شناسان و فیزیوتراپیست ها نقش مهمی در تکمیل تیم درمانی دارند. بیمار مبتلا به سرطان استخوان نیاز به انجام شیمی درمانی قبل و بعد از عمل و گاهی انجام رادیو تراپی خواهد داشت. هدف از انجام جراحی خارج کردن ضایعه تومورال به طور کامل و با حاشیه مطمئن از بدن بیمار است.
راههای پیشگیری
عدم تماس با ترکیبات رادیواکتیو و هسته ای . در صورتی که استعداد ژنتیکی وجود داشته باشد انجام آزمایشات طبی در هر ۶ ماه توصیه می شود .
سرطان استخوان در چه کسانی و در کدام قسمت از بدن شایع تر است؟
متاسفانه سرطان اولیه استخوان اکثرا در گروه سنی نوجوان و جوان و بین ۱۰ الی ۳۰ سالگی شایع است. نسبت ابتلا در دختران و پسران مساوی است. شایع ترین محل بروز تومور در اطراف زانو، اطراف شانه و لگن خاصره است.
نقش توارث و ژنتیک در ایجاد سرطان استخوان
همان طور که گفته شد تغییرات ژنتیکی عامل اصلی ایجاد اکثر تومورهای بدخیم هستند ولی سرطان استخوان ارثی نیست و این بدان معنی است که این تغییرات ژنتیکی پس از تولد در سلول ها ایجاد می شود و از پدر و مادر به فرزندان منتقل نمی شود. همچنین سرطان استخوان مسری نبوده و امکان ابتلا افراد دیگر خانواده برابر با افراد دیگر جامعه است و بیشتر از آنها نیست.
آیا می توان از بروز سرطان استخوان جلوگیری کرد؟
با توجه به اینکه علت اصلی ایجاد سرطان استخوان ناشناخته است به نظر می رسد نتوان از ابتلا به آن پیشگیری کرد ولی اجتناب از اشعه یونیزان و برخی مواد شیمیایی خاصی که در ایجاد تومور های استخوان موثر شناخته شده اند از ابتلا به سرطان استخوان جلوگیری می کند.
تعداد مبتلایان به سرطان استخوان
اگرچه آمار دقیقی در دست نیست ولی تصور می شود که از هر یک میلیون نفر جمعیت کشور در یک سال تعداد ۱۰ مورد بیمار، مبتلا به سرطان اولیه استخوان می شوند. با این حساب تعداد مبتلایان به سرطان استخوان در کشور ما سالیانه حدود ۷۰۰ نفر است
سرطلن پروستات
سرطان پروستات چیست؟
غده پروستات غده ای است که تنها در مردان یافت می شود. این غده در زیر مثانه قرار دارد و مایعی به داخل منی ترشح می کند.
سرطان پروستات نوعی بیماری است که در آن سلولهای بدخیم از بافتهای پروستات نشات می گیرد و به طور نامنظم و فزایندهای تکثیر و منجر به افزایش حجم در هر یک از اجزای سلولی غده پروستات میشود.
سرطان پروستات دومین سرطان شایع بعد از سرطان ریه در میان مردان است. اطلاعات آماری و علائم بالینی میزان مرگ و میر ناشی از سرطان پروستات مبین سه طیف گسترده روند رشد این بیماری است. سرطان پروستات میتواند دارای رشد آهسته بوده و زمانی طولانی تا بروز علائم بالینی آن داشته باشد. در مواردی دیگر تومور به سرعت رشد کرده و تهاجم تومور به بافتهای دیگر امکانپذیر می شود. در چنین مواردی مدت فاصله زمانی بین شروع بیماری و گسترش دامنه آن بسیار کوتاه است. مابین این دو طیف رشد، تومورهایی وجود دارند که سرعت روند رشد آنها در حد متوسطی است.
سرطان پروستات با نشانههای مرتبط با دفع ادرار و یا درد شکم تظاهر میکند. این نشانهها با علائم بیماریهای رایجی مانند عفونت و هیتروفی (بزرگی) خوش خیم پروستات (Benign Prostatic Hyperplasia) مشترک است.
علائم هشدار دهنده سرطان پروستات عبارتند از:
ادرار کردن پی در پی یا سخت
جاری شدن ضعیف ادرار
عدم توانایی در ادرار
بی اختیاری ادراری
جریان منقطع و ضعیف ادرار
وجود خون در ادرار
خروج منی همراه با درد
درد مداوم قسمت پائین کمر
سوزش
ناتوانی جنسی
سببشناسی: سرطان زایی پروستات
علت ابتلا به سرطان پروستات هنوز ناشناخته است اما تحقیقات آماری و بالینی، روند بدخیمی بیماری سرطان پروستات را به این عوامل ارتباط می دهد:
سن ـ سرطان پروستات اغلب در افراد سالمند دیده میشود و افراد زیر ۵۰ سال به ندرت به آن مبتلا می شوند. مردان بالای ۶۰ سال بیشتر در معرض خطر ابتلاء به سرطان پروستات هستند و باید بیشتر متوجه علائم هشدار دهنده این بیماری باشند.
عوامل ژنتیکی - سابقه ارثی سرطان پروستات عامل مهمی در ابتلا به این سرطان است. وجود سابقه سرطان پروستات بین اعضای نزدیک خانواده از جمله پدر و برادر احتمال ابتلا به این سرطان را افزایش می دهد.
عوامل هورمونی ـ هورمونهای استروئیدی (تستوسترون و آندروژنها) برای رشد و حفظ و عمل طبیعی آن در مردان بالغ نقش مهمی را ایفا می کند. افزایش میزان ترشح هورمون تستوسترون در خون اغلب موجب تسریع روند بدخیمی سرطان پروستات می شود.
تغذیه - رژیم غذایی دارای اثرات بالقوه ای در پیشگیری و یا پیشتازی ایجاد سرطان پروستات به شمار می رود. مطالعات و تحقیقات علمی ثابت کرده اند که سبزیجات حاوی مقادیر قابل توجهی ویتامین C و E، به خصوص گوجه فرنگی، عاملی محافظتی در مقابل سرطان پروستات تلقی می شوند در حالی که استفاده از مقادیر زیاد چربی حیوانی عامل مستعد کننده و پیشتاز در ایجاد سرطان پروستات شناخته شده است.
مواد شیمیایی - تماس با مواد شیمیایی سرطانزا در محیط مانند کادمیم، که در تهیه برخی آلیاژها و باتری کاربرد دارد، عامل مستعد کننده و پیشتاز در ایجاد سرطان پروستات است.
بیماری های مقاربتی - وجود بیماریهای مقاربتی احتمال ابتلاء به سرطان پروستات را افزایش میدهد.
الگوهای غربالگر سرطان پروستات
معاینه غده پروستات از طریق معاینه مقعد (Digital rectal examination) از الگوهای غربالگر سرطان پروستات است. در این روش پزشک از داخل مقعد بیمار، غده پروستات را معاینه می کند. وجود سطح خشن و نامنظم بافت از علائم هشدار دهنده سرطان پروستات محسوب می شود.
تومورهای سرطانی آنتی ژنهای مشخصی را تولید می کنند که ممکن است از طریق آزمایش خون کشف شوند. آنتی ژنی که به طور کامل توسط غده پروستات تولید می شود، آنتی ژن اختصاصی پروستات (Prostate Specific Antigen ,PSA) است. تشخیص سریع سرطان پروستات با اندازه گیری آنتی ژن اختصاصی پروستات از آزمایش های غربالگر این بیماری است. در بیمارانی که مبتلا به سرطان پروستات هستند، مقدار این آنتی ژن در سطح بالاتری است.
البته تنها سطح PSA در آزمایش خون فرد نمایانگر ابتلا به سرطان پروستات نیست. در برخی از موارد عفونت و یا ”بزرگی خوش خیم“ حجم غده پروستات می تواند سبب افزایش میزان PSA در خون شود. از این رو، ترکیب معاینه مقعد توأم با آزمایش تعیین سطح PSA از طریق خون روش دقیقتری برای تشخیص سرطان پروستات است و برای اطمینان بیشتر، در مراحل بعدی آزمایشات دیگری مانند تصویرنگاری باز آوای مغناطیسی (MRI)، سونوگرافی (Ultrasound)، توموگرافی کامپیوتری (CT SCAN) و نمونه برداری از غده (Biopsy) نیز انجام میگیرد.
تشخیص به موقع بیماری، دست کم ۵ سال بیشتر به زندگی مبتلایان به سرطان پروستات اضافه میکند. توصیه میشود مردان در سنین بالای ۴۰ سال سالیانه مورد معاینه غده پروستات ازطریق معاینه مقعد قرار گیرند و در سنین بالای ۵۰ سال، هر سال آزمایش آنتیژن مخصوص پروستات را انجام دهند.
درمان سرطان پروستات
با در نظر گرفتن شرایط بیمار ممکن است یک یا ترکیبی از این الگوها تجویز شود:
۱-تحت نظر گرفتن بیماری: در این روش بیمار به طور دقیق تحت نظر پزشک قرار می گیرد، بدون اینکه الگوی درمانی بر روی او اعمال شود. این روش برای بیمارانی تجویز می شود که جراحی برایشان مفید نیست و یا رشد غده سرطانی پروستات آنها بسیار کند و آهسته است و در درازمدت تأثیر سوء بر سلامتی او نخواهد گذاشت.
۲ . -جراحی: برداشتن کامل غده پروستات (پروستکتومی Prostatectomy).
۳-کرایوتراپی (Cryotherapy) : استفاده درمانی از سرمای شدید. در این روش سوند (probe) سونوگرافی به داخل مقعد انداخته می شود تا پزشک تصویر محل مورد نظر را بر روی صفحه ببیند. در این روش پزشک با انداختن سوند درون غده پروستات از طریق شکاف کوچکی بین مقعد و کیسه حاوی بیضه ها نیتروژن مایع را به غده پروستات هدایت می کند. نیتروژن مایع در داخل بافت منجر به انجماد بافت و انهدام سلولهای سرطانی بافت غده پروستات می شود. کرایوتراپی روشی موثر برای درمان مقاطع کوچک ابتلا به سرطان است. احتمال آسیب دیدگی مثانه و التهاب دستگاه تناسلی از عوارض جانبی این روش است.
۴-شیمی درمانی: استفاده از داروهای شیمیایی منجر به انهدام سلولهای سرطانی می شود. عوارض جانبی شیمی درمانی عبارتند از: ریزش موی سر و ابرو، کاهش گلبولهای سفید خون، ضعف سیستم ایمنی و دفاعی بدن، عفونت، احساس درد، خشکی دهان و پوکی استخوان.
۵-رادیوتراپی: از آنجا که تومور ممکن است بافتهای اطراف غده پروستات را در بر گرفته باشد انجام جراحی و برداشتن غده پروستات کافی نیست و هر تظاهری از وجود PSA در آزمایش حاکی از گستردگی تومور است. در چنین وضعیتی الگوهای درمانی وسیع تری مانند رادیوتراپی پی گیری می شود. هدف از رادیوتراپی کنترل رشد سلولهای سرطانی است. تابش اشعه به محل تومور ممکن است به صورت خارجی یا داخلی باشد.
رادیوتراپی خارجی: در این روش بیمار در معرض تشعشع قرار می گیرد. اشعه از چند زاویه مختلف از خارج از بدن به تومور هدایت می شود. این روش کاملا بدون درد است و به مدت ۷ تا ۸ هفته ادامه دارد. ولی بیمار از عوارض جانبی مانند تحریک پذیری مقعد، اسهال و خستگی مفرط ناشی از تابش پرتو گزارش می دهد. اثرات اشعه ممکن است واکنشهای پوستی به صورت التهاب، خارش، سوزش، ترشح یا پوسته پوسته شدن پوست را به دنبال داشته باشد. تهوع، استفراغ، بی اشتهایی و آسیبهای عروقی و تنفسی می تواند از دیگر عوارض جانبی رادیو تراپی باشد. همچنین رادیوتراپی ممکن است باعث سرکوب سیستم خونساز بدن و کاهش گلبولهای سفید و ضعف سیستم ایمنی بدن و نهایتا بروز عفونت شود.
رادیو تراپی داخلی یا براکی تراپی (Brachy therapy): براکی تراپی برای رساندن مستقیم مقدار زیادی اشعه به ضایعه بدخیم است. در این روش، در اتاق عمل با استفاده از سرنج های نازک مواد یونیزه در بدن بیمار کاشته می شود.
۶-هورمون درمانی : از آنجا که هورمون تستوسترون به رشد سرطان غده پروستات کمک می کند، هدف از هورمون درمانی کاهش هورمون جنسی در بدن است. این روش با به کارگیری داروهای ضد تستوسترون انجام می گیرد و شامل تجویز هورمون استروژن به عنوان قرص است که تاثیر ضد تستوسترون دارد. عوارض جانبی استفاده از قرصهای حاوی استروژن شامل درد در پستان و رشد پستان است که با قطع مصرف قرص ها از بین می رود.
جلوگیری از مرگ و میر ناشی از سرطان پروستات با تشخیص زودرس امکانپذیر است. اکنون با اطلاعات و روشهای جدید الگوهای درمانی، برای درصد بالایی از بیماران مبتلا به سرطان پروستات، امکان بهبودی کامل فراهم شده است.